【热点观察】中国的分级诊疗无国际模式可复制
对外经济贸易大学中国经济发展研究中心研究员 曹健
9月11日,国务院办公厅发布了《关于推进分级诊疗制度建设的指导意见》(下称《意见》)。《意见》将以提高基层医疗服务能力为重点,以常见病、多发病、慢性病分级诊疗为突破,引导优质医疗资源下沉,逐步形成基层首诊、双向转诊、急慢分治、上下联动的分级诊疗模式,促进基本医疗卫生服务的公平可及。《意见》中所提出的各种措施与标准看起来非常美好,然而要真正执行起来并落实到位绝非易事。
为什么需要分级诊疗
自上个世纪90年代,我国实行医保报销制度及医疗服务体系放开以来,原有的分级诊疗制度逐渐瓦解。居民就医首选大型三级医院,“大医院人满为患,基层医院门可罗雀”的景象在全国各地早已成为一种常态,以至于看病难的问题日渐凸显。这种不合理的状况反过来又加剧了看病难和看病贵的问题,导致医疗资源配置不合理与资源浪费情况进一步显现,而不合理就医与缺乏分级诊疗体系,是出现这一问题的核心原因。
据国家卫计委统计,2014年全国25860家医院中,三级医院仅有1954家(占比7.56%),但是其所提供的医疗服务量却达到了14亿人次,占全国所有医院诊疗人次的47.1%(2014年全国医院总诊疗人次29.7亿);而位于最底层的一级和未定级医院有17056家(占比65.96%),却仅仅提供了3.2亿人次的诊疗量(占比10.78%)。一级与三级医院在数量与服务提供量上的巨大反差,显示出我国医疗服务格局的极度失衡。
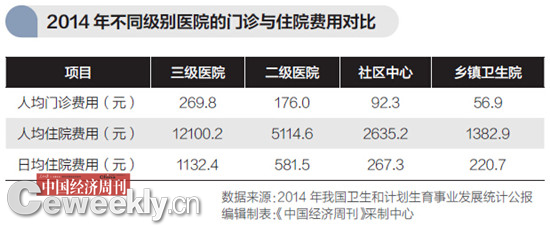
居民就医蜂拥至三级医院,不但导致就医体验下降,另外一个最直接的后果就是推高了整体医疗费用。我国医疗服务价格体系的特性,决定了三级医院在收费标准方面高于一、二级医院。以2014年的人均门诊费用为例,三级医院的人均门诊费用要比二级医院高出53.3%,比社区中心高出192%。如果三级医院的诊疗人次有40%能够转移到二级医院进行就诊的话,那么全国的医疗卫生支出每年至少将节约525亿元。
由此可见,导致看病难看病贵的问题相当大的一部分原因是由于分级诊疗制度的缺失。因此,重建分级诊疗制度对于缓解看病难看病贵的问题具有极为重要的作用。
需要什么样的分级诊疗制度
在国际上并没有与分级诊疗完全相符的概念,与之相近的是“三级卫生医疗服务模式”和“守门人”制度。三级卫生医疗服务模式是指:三级医院主要承担危重疾病的诊疗和疑难复杂疾病的诊疗;二级医院主要承担一般疑难复杂疾病和常见多发病的诊疗;基层卫生服务中心主要承担常见病、多发病的诊疗和慢性疾病管理、康复治疗等,如日本的三级医疗圈。而“守门人”制度则是指由全科医生对病人进行首诊,并由全科医生管理和协调病人的转诊,包括“转上”和“转下”的双向转诊,最典型的就是英国NHS(国民卫生服务)制度。
对于分级诊疗,国际上也并没有固定与统一的模式。如英国NHS制度,把全科医生和医疗机构作为并行的医疗服务板块进行设计。美国则采用“管理式医疗”,引入第三方管理,利用各保险公司以及健康组织竞争形成费用约束倒逼机制,将患者控制在基层就医。而日本则是通过划分三级医疗圈,进行医疗资源配置,然后通过对医保机构的激励和约束来实现分级诊疗。
对于我国来说,实行分级诊疗的目的在于通过引导患者合理有序就医,实现基层首诊、双向转诊、急慢分治、上下联动的分级诊疗模式,通过建立全科医生队伍和提升基层医院以及县级(二级)医院的服务能力,从而最终解决看病难看病贵的问题。
重建分级诊疗制度的难点与路径
罗马不是一日建成的,分级诊疗制度的重建也绝非一蹴而就,面临的问题依然很多。
首先,我国并没有建立起健全的全科医师(培养)体系和法律强制的转诊制度。而欧美国家,如英国、澳大利亚、美国等分级诊疗体系做得较好的国家,其前提都是具备家庭医生制度(含培养体系)和强制的转诊机制。
其次,缺乏一支能够提供高质量医疗服务的“守门人”队伍,亦即全科医生人才的匮乏。按照《意见》中所提出的实现城乡每万名居民有2~3名合格的全科医生的目标,那么我国将需要27万~ 40万名全科医生;如果按照国际上的标准,每名全科医生服务2000人口,那么在我国完全建立起全科医生队伍至少需要68万名全科医生。而我国到目前为止,全科医生不足8万人,尚有巨大缺口。
第三,医院补偿机制的不合理,导致三级医院缺乏分流患者的动力。由于公立医院普遍需要依靠自身的运营来维持发展,对于患者不但是来者不拒,甚至想尽办法吸引更多患者前来就诊。三级医院在医疗设备、技术人才优势、品牌效应等方面具有一、二级医院无可比拟的优势,因此,对于患者无疑更具有吸引力。
第四,不同等级医院间医保报销比例级差较低,也在一定程度上诱导患者优先选择三级医院就诊。如现有的一、二级医院之间,二、三级医院之间的医保报销比例级差不大,各省份基本上都在10%左右,而国外分级诊疗制度做得好的国家其报销比例则悬殊较大。如在新加坡不经过转诊,擅自去三级医院就诊医保将不予报销。
第五,提高县级医院服务能力,将县域内就诊率提高到90%左右,基本实现大病不出县的目标缺乏有效、持续的财政支持,如何重建县级医院筹资体系,是县级政府面临的一大难点。
最后,趋高就医心理因素的存在,也使得患者在就医时更愿意选择三级医院,而非低级别医院,即使是最常见的发烧感冒。此外,由于基层医院医生的医疗技术水平落后,导致患者的不信任,而被迫去二、三级医院就诊。
物有本末,事有终始。分级诊疗制度的完善与实施,仍需从根源上解决问题。首先,要实现基层首诊,必须建立起完善的全科医生培养制度以及大幅提高全科医生待遇,使其收入水平能够与专科医生差距不大,让更多的医生愿意从事此项工作。全科医生培养制度的建立还需要从全行业的角度出发,将所有的民营基层医疗机构也纳入其中,而非只针对公立医疗机构。
第二,县级医院服务能力的提升离不开资金的投入,现在最迫切的就是需要建立起新的县级医院筹资体系,包括对医院沉淀资产的再利用、搭建县级医疗投融资平台、医疗资产的信托化以及进行区域化运作等,而非完全依靠政府加大投入。
最后,理顺基层医疗机构与二、三级医院之间的利益关系,单纯依靠技术帮扶、分工协作,难以实现各医疗机构间的顺畅转诊与优质医疗资源下沉。此外,需要改变现有医院收费机制,如鼓励实现“基层检查、上级诊断”、上级医院出具诊疗方案的模式都需要对于医院的现有收费体系进行重新设计。




网友评论